آنتی بادی ها بعد از بهبودی بیماری کرونا
همانطور که مطلع هستید ابتلا به ویروس کرونا باعث تحریک سیستم ایمنی هومورال فرد می گردد. اگر بدن بیمار در برابر 2-SARS CoV آنتی بادی هایی ایجاد کرده باشد، آنتی بادی های مربوطه آنتی ژن های ویروسی را تشخیص می دهد و به آن متصل می گردد و این نشانه قرار گرفتن در معرض 2-SARS-CoV می باشد.
تحقیقات نشان داده است که سرو کانورژن بیماری کووید-۱۹ بسیار شباهت به سایر عفونت های حاد ویروسی دارد. بدین معنی که ابتدا آنتی بادی کلاس IgM تولید می شود و با به حداکثر رسیدن غلظت IgM غلظت IgG شروع به افزایش می کند.
دو آنتی ژن مهم ویروس 2–SARS–CoV که علیه آن ها آنتی بادی ها تولید می گردد، گلیکوپروتئین اسپایک (S) و فسفوپروتئین نوکلئوکپسید (N) هستند.
- پروتئین S: برای ورود ویروس به سلول میزبان ضـروری اسـت و در سطح ویروسی وجود دارد.
- پروتئین N: یک پروتئین ایمنی زای بسیار قوی است که با RNA ویروسی همراه می باشد.
آنتی بادی IgM
وجود داشتن آنتی بادی IgM نشانه ی عفونت تازه می باشد. IgM در چند روز اول شــروع عفونت در سرم بیماران قابل شناسایی نمی باشد و از روز چهارم تا هفتم بیماری در سرم بیمار حضور پیدا می کند.
IgG در روز هفتم تا چهاردهم بیماری تولید می شود و تا چند هفته، ماه یا سال در سرم وجود دارد. مدت زمان حضور این آنتی بادی در سرم، به آنتی ژن های ویروس و خصوصیات بدن افراد بستگی دارد.
IgG مدت زمان بیشتری از IgM در بدن باقی می ماند و می تواند وجود عفونت ویروسی قبلی را نشان دهد.
اگرچه IgM و IgG به روش الایزا حتی در روز چهارم پس از شروع علائم مثبت هستند، اما بالاترین ســطح آن ها در هفته دوم و سوم بیماری مشاهده می گردد. در هفته دوم حساسیت آزمـایش هـا افـزایش میابد و در هفتـه سـوم بـه بـالاترین درصد خـود می رسند.
کاربرد آزمایش های سرولوژی
آزمایش های سرولوژی برای تشخیص بیماران علامت دار یا بدون علامت 19-COVID، شناسایی اهدا کنندگان احتمالی پلاسمای خون و ارزیابی پاسخ ایمنی نسبت به واکسن ها مورد استفاده قرار گیرد. اساس آزمایش سرولوژی 19–COVID بر پایه اتصال آنتی بادی ها به آنتـی ژن هـای اختصاصـی SARS–CoV–2 مــی باشــد.
آنتی ژن های ویروسی زیر برای تشخیص آنتی بادی های 2-SARS-CoV مورد استفاده قرار می گیرند:
با اندازه گیری همزمان آنتی بادی های N-IgM ،N-IgG ، S-IgM و S-IgG میتوان تا 75 درصد عفونت را در هفته ی اول تشخیص داد.
IgG مدت زمان بیشتری پس از ایمنی زایی در بدن انسان باقی می ماند و معمولا در آزمایشات بالینی و تحقیقی برای ارزیابی ایمنی دراز مدت اندازه گیری می شود.
انجام آزمایش های سرولوژیک با کیت هایی که تایید شده اند، می تواند در شناسایی افرادی که ممکن است به درمان نیاز داشته یا برای پیشگیری از گسترش عفونت، باید خود را ایزوله نمایند، کمک کننده باشد.
آنتی بادی ها پس از تزریق واکسن کرونا
در حال حاضر افراد زیادی در سراسر دنیا آزمایش های آنتیبادی را انجام میدهند تا بفهمند آیا به بیماری کرونا مبتلا شدهاند یا خیر. افرادی که واکسن کرونا را دریافت کرده باشند، بیش از دیگران مایل هستند که آزمایش آنتیبادی را انجام دهند تا از میزان تأثیر واکسن کرونا بر سیستم ایمنی بدن خود مطلع شوند.
سیستم ایمنی پس از مواجه شدن با واکسن که شامل بخش غیر بیماری زای ویروس است آنتی بادی تولید می کند. به نظر می آید که تحریک سیستم ایمنی برای تولید آنتیبادی بین ۱۰ تا هزار واحد بینالمللی میتواند از افراد در برابر بیماری به طور نسبی محافظت نماید. دانشمندان معتقد هستند که تزریق واکسن میتواند میزان آنتیبادی بدن را به بالای ۳۰۰ واحد افزایش دهد.
در واکسن هایی که در آنها از اسپایک های پروتئینی ویروس استفاده شده، علیه همین قسمت آنتی بادی تولید می شود. همچنین آنتی بادی های اختصاصی برای واکسن هایی که از نوکلئوکپسید برای ایمنی زایی استفاده کرده اند، در بدن تولید می شود.
IgM آنتی بادی کلاس اغلب در اوایل ابتلا به بیماری یا واکسینه شدن توسط سلول های ایمنی تولید می گردد. IgG مدت زمان بیشتری پس از ایمنی زایی در بدن باقی مانده و معمولا در آزمایشات تحقیقی و بالینی برای ارزیابی ایمنی دراز مدت اندازه گیری می شود.
بیشتر واکسن های کرونای ای که تولید شده اند، باید در دو دوز تزریق بشوند تا بدن در برابر ویروس مورد نظر ایمن شود. این دو دوز با فاصله زمانی معینی تزریق میشود تا بدن فرد حداکثر ایمنی لازم را به دست آورد. با وجود این که دو دوز واکسن کرونا باعث تولید آنتیبادی در بدن میشود، بدن افراد ۱۴ روز پس از دریافت دوز دوم واکسن نسبتاً ایمن بودن خود را حفظ می کند.
ضمناً علاوه بر آنتی بادی هایی که پس از واکسیناسیون تولید می شوند، افراد ایمنی سلول T را نیز تولید می کنند که ممکن است به همان اندازه مهم باشد ، اما اندازه گیری آن دشوارتر است و در آزمایش آنتی بادی نشان داده نمی شود.
* دو آنتی ژن مهم ویروس 2–CoV-SARS که علیه آن ها آنتی بادی ها تولید می شود، گلیکوپروتئین اسـپایک (S (و فسفوپروتئین نوکلئوکپسید (N) هستند. در حالی که پروتئین S برای ورود ویروس به سلول میزبان ضرورت دارد و در سطح ویروسی موجود است، پروتئین N یک پروتئین ایمنی زای بسیار قوی می باشد که با RNA ویروسی همراه است.
اشکال متعدد پروتئین S مانند S کامل S2+S1، زیر واحد S1 یا دامنه اتصـال گیرنـده RBD بـه عنـوان آنتـی ژن مورد استفاده قرار می گیرند. زیر واحد S2 ،که شامل مناطق حفاظت شده بین کرونا ویروس ها است، ویژگی کمتری از RBD دارد.
پروتئین نوکلئوکپسید (پروتئینN):
پروتئینی است که به RNA متصل شده و نقش ساختاری و غیر ساختاری را در عفونت 2-COV-SARS ایفا می کند. داده ها حـاکی از آن اسـت کـه ایـن آنتـی ژن نقـش مهمـی در پـاتوژنز بیماری دارد.
پروتئین اسپایک (پروتئین های S):
پروتئین های سطحی قارچ مانند منحصر به فردی هستند که بـه سـلول هـای میزبان متصل شده و ورود ویروس را تسهیل می کنند. هر مونومر پروتئین S حاوی دو زیر واحد S1 و S2 است که بـه ترتیب اتصال و همجوشی غشایی را تسهیل می کنند. زیر واحد های S1 و S2 ممکن است بـه صـورت جداگانـه یـا بـه صورت کامل به عنوان آنتی ژن برای آزمایش سرولوژیک استفاده شوند.
دامنه اتصال گیرنده یا RBD:
RBD بخشی از پروتئین S1 می باشد که به آنزیم تبدیل کننـده آنژیوتانسـین 2 (ACE2) که گیرنده 2-SARSCoV است متصل می شود.
منطقه RBD نسبت به مابقی دامنه های پروتئین اسپایک بین کرونا ویروس ها به مقدار کمتری حفاظت شده و دارای ویژگی بالایی می باشد. بنابراین می تواند به عنوان هدف اصلی برای آنتی بادی های ضد 2-COV-SARS بکار برود. مشـخص شـده است که آنتی بادی های ضد اسپایک مـی تواننـد اتصـال پـروتئین S بـه گیرنـده سـلولی hACE2 کـه واسـطه اتصـال 2-CoV-SARS و ورود به سلول های هدف است را مسدود کنند.
همچنین نشـان داده شده که یک رابطه مشخص بین سطح آنتـی بـادی هـای RBD در بیمـاران و توانـایی سـرم بیمـار جهـت خنثـی سـازی ویروس 2-CoV-SARS وجود دارد. بنابراین یک روش الایزای ساده مبتنی بر RBD می توانـد ابـزاری مفیـد بـرای شناسایی اهدا کنندگان پلاسمای خون باشد.
منطقه اتصال گیرنده پروتئین سنبله (RBD) ویروس کرونا یکی از اهداف اصلی برای تولید واکسن است، زیرا این بخش، محلی مهم بوده که ویروس با گیرنده سلول میزبان موسوم به آنزیم تبدیل کننده آنژیوتانسین ۲ (ACE۲) درگیر میشود.
واکسن تولیدی شرکت چینی به نام سینووک Sinovac
این واکسن از نوع ویروس غیر فعال شده است. این واکسن در کشورهای مختلف اعم از ترکیه و برزیل تحقیقات بالینی شده است. تعداد زیادی از کشورها جهت تولید مشترک این واکسن مانند برزیل و اندونزی و هند که از تولید کنندگان بزرگ واکسن هستند قرارداد بسته اند. در کشور چین در حال استفاده محدود است و کشور اندونزی اولین محموله آن را برای تزریق وارد کرده است. دو نوبت واکسن به فاصله 2 هفته تزریق می شود. در دمای یخچال نگهداری می شود.
واکسن تولیدی شرکت های چینی سینوفارم Sinopharm
در شهرهای ووهان و پکن. این واکسن از نوع غیر فعال شده است. در کشورهای بحرین و امارات متحده عربی تاییدیه مصرف گرفته و تا کنون در کشور چین مصرف شده است. دو نوبت واکسن به فاصله 3 هفته تزریق می شود. در دمای یخچال نگهداری می شود.
واکسن تولیدی شرکت روسی گامالیا Gameleya
به نام اسپوتنیک پنج. این واکسن بر مبنای استفاده از یک ویروس غیرفعال شده بعنوان حامل آنتی ژن واکسن است. از آدنوویروس غیرفعال شده بعنوان حامل استفاده می کند. در 2 نوبت از واکسن به فاصله 3 هفته تزریق می شود. در حال مطالعه جهت تولید نوع قابل نگهداری در دمای یخچال هستند ولی در حال حاضر واکسن آنها باید در فریزر نگهداری شود.
واکسن تولیدی شرکت انگلیسی سوئدی آسترازنکا Oxford
این واکسن بر اساس استفاده از یک ویروس غیرفعال شده به عنوان حامل آنتی ژن واکسن می باشد. از آدنوویروس غیرفعال شده بعنوان حامل استفاده می شود. 2 نوبت از واکسن به فاصله 4 هفته تزریق می شود. تحقیقات این واکسن در کشورهای مختلفی انجام شده و برای تولید 2 میلیارد دوز واکسن تا انتهای سال آینده برنامه ریزی کرده است. در دمای یخچال نگهداری می شود.
واکسن تولیدی شرکت بهارات هندوستان Bharat Biotech
این واکسن از نوع ویروس غیرفعال شده است. در حال حاضر مطالعه روی 25800 نفر در گروه سنی بالای 18 سال در حال انجام می باشد و در ماههای آینده نتایج آن روشن می گردد. این واکسن دو نوبت واکسن به فاصله 28 روز تزریق می شود. در دمای یخچال نگهداری می شود.
بنابراین، از غربالگری آنتی بادی های ضد S یا ضد RBD می توان برای جستجوی وجود نشان گرهای ایمنی هومورال پس از عفونت کووید استفاده کرد (یا در صورت عدم تشخیص تشخیص علامت تماس قبلی)، زیرا به نظر می آید برای مدت طولانی تر باقی مانده است از آنتی بادی های ضد N به علاوه ، آنتی بادی های ضد S یا RBD همچنین می توانند پس از واکسیناسیون استفاده گردد.
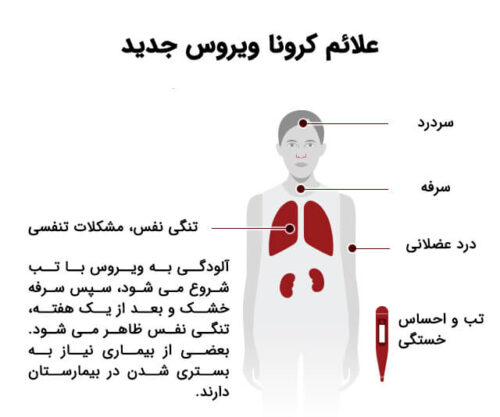
آزمایش آنتی بادی کرونا پس از تزریق واکسن ( آنتی بادی های نوترالیزان) :
برخی افراد تمایل دارند این آزمایش را پس از دریافت واکسن نیز انجام دهند تا مطمئن شوند تا از تاثیر تزریق واکسن اطلاع حاصل نمایند.
این تست توانایی این را دارد سطح آنتی بادی های دفاعی تولید شده بر اثر دریافت واکسن کرونا را اندازه گیری نماید. بنابراین می توان از آنها برای تشخیص عملکرد درست واکسن استفاده نمود.
با انجام این آزمایش افراد ازمیزان آنتی بادی تولید شده در بدن خود آگاهی پیدا می کنند.
یکی از دلایلی که در حال حاضر افراد ترجیح می دهند پس از تزریق واکسن کرونا تست آنتی بادی بدهند شیوع گسترده سویه های کرونا می باشد که جهش یافته اند.
برخی متخصصین اعلام کرده اند که لازم نیست همه ی افراد پس از دریافت واکسن کرونا حتماً تست آنتی بادی بدهند
اغلب در واکسن های تولید شده باید دو دوز با فاصله زمانی مشخصی بسته به نوع واکسن تزریق شود تا بدن فرد حداکثر ایمنی لازم را بدست آورد.
بدن افراد معمولا مدت 14 روز پس از تزربق دوز دوم واکسن کاملاً ایمن شده و مقدار آنتی بادی افزایش پیدا می کند.
دو هفته بعد از تزریق دوز دوم واکسن، زمان مناسبی برای انجام آزمایش آنتی بادی کرونا (نمونه گیری خون) می باشد.
منفی بودن تست آنتی بادی کرونا پس از واکسینه شدن
- در صورت دریافت نتیجه منفی آزمایش آنتی بادی، فرد واکسینه شده نباید نگران یا استری داشته باشد زیرا این آزمایش، آنتی بادی های واکسن های کرونای موجود را که در برابر پروتئین سنبله ویروس ایجاد شده اند، تشخیص نمی دهد.
- همچنین نباید نتیجه مثبت آزمایش آنتی بادی کرونا خود را به عنوان نشان دهنده سطح خاصی از ایمنی یا مصونیت در برابر عفونت کرونا در نظر گرفت. زیرا هنوز بطور قطعی مشخص نیست که اثر محافظتی واکسن های کرونا تا چه مدت در بدن پایدار می باشند. پس با فرض اینکه به مرور این محافظت کاهش می یابد رعایت پروتکل های بهداشتی و افزایش سطح ایمنی بدن بسیار مهم خواهد بود.
معرفی سایر مقالات:
ماجرای آلرژی به واکسن کرونا فایزر و صدور مجوز مصرف اورژانسی
همه چیز در باره ی ایدز و HIV – مقاله کامل
سرطان معده و روشهای جدید تشخیص آن
مروری برتاریخ: آنفلوآنزای اسپانیایی
ضد عفونی کننده های الکلی و ایجاد سویه های خطرناک باکتری ها
تایید داروی تزریقی ماهیانه ایدز
اشعه ی UVC (فرابنفش) و اثر آن بر ویروس کرونا – مزایا و معایب

